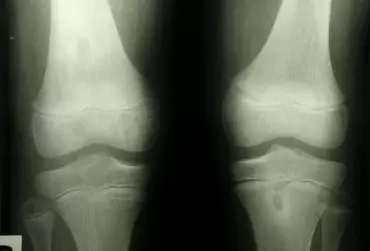
Staw rzepkowo-udowy stanowiący jeden z dwóch stawów tworzących staw kolanowy często jako pierwszy daje objawy podczas tworzących się zmian zwyrodnieniowych. Przenosząc znaczne przeciążenia podczas pracy aparatu wyprostnego kolana narażany jest w dużej mierze na uszkodzenia. Poniżej przedstawiona została grupa schorzeń częściej występujących w przedziale rzepkowo-udowym.
Dział: Z praktyki ortopedy
W ostatnich latach wśród ortopedów toczy się dyskusja dotycząca dalszego rozwoju technik leczenia operacyjnego deformacji koślawej palucha z towarzyszącymi wtórnymi w stosunku do deformacji zmianami zwyrodnieniowymi. Analizując profil publikacji oraz wystąpienia autorów na ostatnich zjazdach naukowych, odnosi się wrażenie, że na pierwszy plan wysuwają się koncepcje małoinwazyjnych sposobów leczenia. Na dalszy plan odchodzą rozległe zabiegi pozwalające na bardzo dokładne i mocne zespalanie odłamów po wykonanych osteotomiach korekcyjnych kosztem znaczącego urazu operacyjnego, dłuższego czasu wykonania zabiegu oraz wyższych kosztów użytego materiału zespalającego. Coraz więcej autorów dostrzega przewagę krótkotrwałej interwencji chirurgicznej nad ponadgodzinnymi interwencjami na poziomie pierwszego stawu śródstopno-paliczkowego. Z obserwacji wynika, że decyzja o rozległym charakterze zabiegu, a co za tym idzie – jego względnej uciążliwości dla pacjenta, podejmowana jest najczęściej w ośrodkach wykonujących tego typu zabiegi sporadycznie na zasadach powszechnego ubezpieczenia zdrowotnego, w placówkach znajdujących się tam, gdzie lokalna konkurencja ortopedyczna nie jest znaczna. Pracując w warunkach prywatnego ośrodka w dużym mieście i patrząc krytycznie na uciążliwy dla pacjentek kompleksowy przebieg leczenia deformacji koślawej palucha w innych ośrodkach w ramach kontraktu z NFZ, autorzy postanowili przebadać pacjentki pod kątem przyczyn podjęcia lub niepodjęcia decyzji o leczeniu operacyjnym. Z przeprowadzonych w zakładzie autorów badań wynika, że najczęstszą przyczyną niepodjęcia przez pacjentki zalecanego przez współczesną wiedzę medyczną operacyjnego leczenia średniej i średnio zaawansowanej deformacji koślawej palucha jest ich przekonanie, że nie mają takiej ilości czasu, jaka jest potrzebna do powrotu do zdrowia po zabiegu korekcji palucha koślawego. Okazało się, że pomimo znaczącego postępu w chirurgii palucha koślawego pacjentki nadal uważają leczenie operacyjne tej deformacji za procedurę czasochłonną, uciążliwą, powodującą długotrwałą niezdolność do pracy zawodowej.
Paznokieć wrastający jest jednym z częściej występujących schorzeń paznokci – głównie paluchów. Choroba może pojawić się w każdym wieku, ale szczególnie predysponowani do jej wystąpienia są ludzie młodzi. Etiologia jest złożona i obejmuje wpływ czynników anatomicznych, wewnętrznych i zewnętrznych. Stosunkowo często schorzenie ma charakter przewlekły z tendencją do nawrotów. Dominującym objawem są dolegliwości bólowe negatywnie wpływające na jakość życia. W leczeniu stosuje się metody nieinwazyjne i chirurgiczne.
Dna moczanowa jest chorobą zapalną stawów, powodowaną przez odkładanie się kryształków kwasu moczowego (monosodium urate – MSU) w chrząstce, kościach, płynie stawowym, kaletkach, ścięgnach oraz innych stawowych i okołostawowych strukturach. Stanowi znaczny problem leczniczo-diagnostyczny. Koszty społeczne i ekonomiczne choroby są znaczne, a leczenie długotrwałe. Nowe, aktualne kryteria diagnostyczne dny moczanowej pochodzą z 2015 r. Zostały opracowane przez the European League Against Rheumatism (EULAR) i American College of Rheumatology (ACR). Diagnostyka obrazowa dny opiera się przede wszystkim na badaniu ultrasonograficznym (USG), dwuenergetycznej tomografii komputerowej (dual energy computed tomography – DECT) i klasycznych zdjęciach rentgenowskich. Leczenie dny można podzielić na farmakologiczne i niefarmakologiczne.
Terapie farmakologiczne koncentrują się na zmniejszaniu stężenia moczanów i leczeniu przeciwzapalnym. Postępowanie niefarmakologiczne polega na korekcie diety i stylu życia, w tym na odchudzaniu i ćwiczeniach fizycznych. Leczenie farmakologiczne powinno przebiegać zgodnie z wytycznymi towarzystw lekarskich, takich jak: EULAR, ACR czy ACP.
Aloplastyka stawu biodrowego (total hip arthroplasty – THA) i kolanowego (total knee arthroplasty – TKA) to obecnie jedne z najczęściej wykonywanych operacji ortopedycznych. Zgodnie z danymi liczba wykonywanych procedur w ujęciu globalnym wzrasta z roku na rok. Z założenia są to zabiegi planowe, mające na celu zwiększenie komfortu i jakości życia pacjentów. W większości przypadków uzyskuje się: zredukowanie lub usunięcie dolegliwości bólowych, przywrócenie funkcjonalności stawu biodrowego lub kolanowego oraz poprawę jakości życia chorych. Niestety, jak każda procedura inwazyjna, zabiegi aloplastyki są obarczone ryzykiem wystąpienia powikłań, które mogą zmniejszyć dobry wynik operacji i zamiast poprawić – obniżyć komfort życia chorego. Powikłania można podzielić na ortopedyczne i ogólnoustrojowe. Do pierwszej grupy zalicza się komplikacje ściśle związane z implantami i miejscem operowanym. Są to m.in.: infekcje głębokie oraz powierzchowne rany, obluzowania septyczne lub aseptyczne, złamania okołoprotezowe, niewłaściwe ustawienie komponent protezy oraz ich przemieszczenie czy krwiak okolicy operowanej. Kolejnym z powikłań ortopedycznych może być różnica w długości kończyn dolnych, utrzymująca się po operacji oraz uszkodzenia naczyń i/lub nerwów. Każda z wymienionych komplikacji w znacznym stopniu obniża komfort życia pacjenta i implikuje problemy dla chorego oraz całego systemu opieki zdrowotnej, poprzez wydłużenie okresu i kosztów hospitalizacji. Najcięższym powikłaniem ogólnoustrojowym jest żylna choroba zatorowo-zakrzepowa (ŻChZZ) wystę-
pująca w postaci zakrzepicy żył głębokich (ZŻG) i/lub zatorowości płucnej (ZP). Choroba często przebiega bezobjawowo lub skąpoobjawowo, w związku z czym jej diagnostyka bywa utrudniona. W najgorszym przypadku choroba ta może prowadzić do zgonu pacjenta. Głównym mechanizmem zgonu w przebiegu ostrej ZP jest niewydolność prawokomorowa serca. W artykule przedstawiono najczęstsze powikłania ortopedyczne oraz profilaktykę i podstawy diagnostyki ŻChZZ istotne z punktu widzenia lekarzy zajmujących się aloplastyką stawów kończyn dolnych.
Infekcja okołoprotezowa po wszczepieniu endoprotezy do stawu biodrowego jest jednym z najbardziej kłopotliwych powikłań dla pacjenta i chirurga. Pomimo wykorzystywania nowych metod diagnostycznych rozpoznanie infekcji okołoprotezowej, zwłaszcza przewlekłej, często stanowi niemały problem. Po ustaleniu rozpoznania kolejna trudność wiąże się z zastosowaniem odpowiedniej procedury operacyjnej, a ostateczne decyzje co do dopasowania typu i zakresu operacji do rozległości i zaawansowania procesu zapalnego zapadają przy stole operacyjnym. W pracy przedstawiono wyniki leczenia 23 chorych z infekcjami okołoprotezowymi po wszczepieniu endoprotezy do stawu biodrowego leczonych na Oddziale Ortopedyczno-Urazowym Szpitala Wojewódzkiego SP ZOZ im. św. Łukasza w Tarnowie w okresie od 1 września 2010 r. do 12 grudnia 2016 r.
Ból po operacji ortopedycznej – jak go zwalczać? Odpowiedź nie jest prosta i jednoznaczna, gdyż na rozwój bólu pooperacyjnego składają się niezwykle złożone procesy, które dały podwaliny pod multimodalną koncepcję uśmierzania bólu ostrego.
Frakcja osocza, w której koncentracja płytek krwi utrzymuje się na poziomie powyżej wartości referencyjnych nazywa się osoczem bogatopłytkowym (PRP-Platelet Rich Plasma) [1,2]. Uzyskiwane jest ono w procesie wirowania krwi pełnej, przez frakcjonowanie i separację poszczególnych elementów w zależności od ich wagi. [3] Czynniki wzrostu wpływając na angiogenezę, chemotaksję, proliferację i różnicowanie komórkowe, oddziałują na procesy regeneracji tkankowej.
PRP jest coraz powszechniej stosowane w leczeniu uszkodzeń narządu ruchu, a także w chorobie zwyrodnieniowej stawów. Standardowo używane jest w terapii tendino i entezo – patii, uszkodzeń brzuśców mięśniowych, trudno gojących się ran, zmian zwyrodnieniowych stawów i opóźnionego zrostu kostnego.
Większość dostępnych w literaturze badań klinicznych dotyczących zastosowania PRP w leczeniu choroby zwyrodnieniowej stawów i entezopatii wskazuje na przydatność tej metody. Efektywność leczenia jest długoterminowa. Dane dotyczące wspomagania gojenia mięśni, kości i ran przewlekłych są niejednoznaczne, i wymagają dalszych opracowań.
Należy podkreślić autologiczne pochodzenie PRP i brak znaczących efektów ubocznych. Metoda jest małoinwazyjna, łatwa w przygotowaniu i generuje relatywnie niskie koszty [9].
Jednak pomimo dowodów na przydatność osocza bogatopłytkowego w terapiach ortopedycznych, głównym problemem warunkującym przydatność metody, pozostaje odpowiednie przygotowanie preparatu, standaryzacja uzyskiwanych stężeń płytek krwi, określenie właściwej dawki iniekcyjnej i metody iniekcji, oraz następczego protokołu rehabilitacyjnego.
Kwas hialuronowy jest szeroko stosowany jako wiskosuplementacja w leczeniu choroby zwyrodnieniowej stawów. Jest to polisacharyd, należący do glikozaminoglikanów. W organizmie ludzkim jest składnikiem tkanki łącznej, będąc również jednym z głównych składników płynu stawowego oraz macierzy zewnątrzkomórkowej. Kwas hialuronowy odpowiada za wiskoelastyczność płynu stawowego
i prawidłowe siły tarcia pomiędzy powierzchniami chrząstki stawowej, za elastyczność tkanki łącznej, co czyni ją opornymi na czynniki mechaniczne. Pomimo tego, że kwas hialuronowy jest rutynowo stosowany w chorobie zwyrodnieniowej stawów, dokładny mechanizm jego działania nie do końca jest znany. Nadal jest przedmiotem badań, w jaki sposób hamuje degradację chrząstki i zmniejsza wewnątrzstawowy stan zapalny. Używanie kwasu hialuronowego w połączeniu z niesteroidowymi lekami przeciwzapalnymi czy lekami przeciwreumatycznymi można uznać za obecny „złoty standard” leczenia zachowawczego zmian zwyrodnieniowych stawów.
Escyna jest biologicznie czynnym składnikiem nasion kasztanowca. Wykazuje liczne korzystne efekty lecznicze potwierdzone w wielu kontrolowanych badaniach klinicznych i ma ustalony profil bezpieczeństwa. Właściwa kwalifikacja chorych, odpowiednie dawkowanie (100–150 mg/dobę) oraz kontynuacja leczenia przez wymagany okres dają duże szanse na szybką redukcję dolegliwości oraz skuteczną rehabilitację. Leczenie obrzęku pourazowego lub pooperacyjnego jest trudne, długotrwałe i nie zawsze prowadzi do odzyskania pełni zdrowia sprzed urazu. Skuteczna profilaktyka i leczenie obrzęków ma ogromne znaczenie. Jest to istotny warunek prawidłowego gojenia się tkanek niedopuszczający do ograniczenia czynności narządów ruchu. Stosowanie najprostszych rozwiązań od samego początku powstania obrzęku, tj. elewacja kończyn oraz działanie środkami przeciwobrzękowymi zawierającymi escynę, może znacznie skrócić okres pełnej rekonwalescencji i powrotu do pełnej sprawności.
Ortopeda może wykonywać swój zawód w przychodni, szpitalu lub w prywatnym gabinecie (praktyce zawodowej). Do założenia praktyki zawodowej niezbędne jest spełnienie wymogów określonych prawem i jej rejestracja w samorządzie zawodowym. Celem artykułu jest przedstawienie wymogów koniecznych do założenia prywatnej praktyki przez ortopedę.
Uszkodzenia chrzęstno-kostne (osteochondral lesions – OCL) bloczka kości skokowej mogą być skutkiem różnych patologii o podobnych objawach klinicznych i podobnym obrazie makroskopowym uszkodzenia [1]. Większość tych zmian chorobowych ma podłoże urazowe i towarzyszy 50–73% ostrym skręceniom stawu skokowego [2, 3]. Wśród nietraumatycznych przyczyn OCL wyróżnia się chorobę zwyrodnieniową z torbielami podchrzęstnymi, oddzielającą martwicę chrzęstno-kostną u młodzieży lub samoistną martwicę kości skokowej u dorosłych. Przyczynami OCL mogą też być zaburzenia krążenia obwodowego kończyn dolnych, choroby endokrynologiczne i metaboliczne oraz martwica kości skokowej wywołana chemioterapią [1].