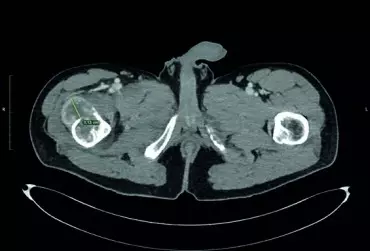
Przerzuty raka jasnokomórkowego nerki do kości ze złamaniem patologicznym stanowią poważny problem leczniczy. Pojedyncze ogniska należy traktować jak guz pierwotny i resekować w całości. Przerzut raka jasnokomórkowego nerki cechuje się patologicznym unaczynieniem, które wymaga przedoperacyjnej embolizacji. Zastosowanie okularów MR umożliwia realistyczne planowanie operacji, ułatwia resekcję guza, resekcję kości i wpływa na zmniejszenie czasu operacji, utratę krwi i zmniejszenie ryzyka infekcji.
Dział: Tematu numeru
W dziedzinie ortopedii i traumatologii leczenie przyczynowe w dużej mierze opiera się na leczeniu operacyjnym. Wciąż aktywna, ogólnoświatowa pandemia dotyka również tego obszaru medycyny, skłaniając do pytań: czy przedoperacyjne postawienie rozpoznania COVID-19 wpływa na współczynnik śmiertelności u pacjentów leczonych chirurgicznie? Czy odroczenie terminu leczenia operacyjnego o kilka tygodni od momentu diagnozy COVID-19 może wpłynąć na 30-dniowy współczynnik zgonów wśród operowanych pacjentów? Czy odroczenie terminu operacji powinno mieć miejsce zarówno w przypadku symptomatycznych, jak i asymptomatycznych chorych z dodatnim wynikiem testu w kierunku SARS-CoV-2? Jeśli istnieje zależność między przebyciem COVID-19 a ryzykiem zgonu pooperacyjnego i co mogłoby być czynnikiem sprawczym wystąpienia tego zjawiska? Czy wreszcie, jak długo należy odwlekać leczenie operacyjne po szczepieniu przeciwko SARS-CoV-2? Odpowiedzi na te i inne pytania oraz podsumowanie dotychczas przeprowadzonych metaanaliz traktujących o wspomnianych zależnościach zostaną zawarte w naszym artykule.
Styl życia wiąże się z występowaniem chorób cywilizacyjnych. Aktywność fizyczna stanowi ważny element zdrowego stylu życia, a najprostszą formą ruchu jest bieganie. Niestety, obciąża stawy kończyny dolnej i w środowisku ortopedów i fizjoterapeutów powszechnie uważane jest za aktywność przeciwwskazaną w przypadku choroby zwyrodnieniowej stawów. Ostatnio pojawiły się publikacje, które kwestionują ten pogląd, dowodząc, że umiarkowany trening biegowy nie tylko nie pogarsza przebiegu choroby, ale korzystnie wpływa na fizjologię chrząstki i poprawia jakość życia. Rozwój technik operacyjnych i postęp technologiczny w zakresie materiałów używanych do produkcji wszczepów endoprotez pozwala na kontynuowanie aktywności sportowej po zabiegu.
Aloplastyka stawu biodrowego (ang. Total Hip Arthroplasty – THA) i kolanowego (ang. Total Knee Arthroplasty – TKA) to jedne z najczęściej wykonywanych operacji ortopedycznych. Aloplastyka całkowita stanowi złoty standard leczenia końcowego stadium choroby zwyrodnieniowej stawu. Ze względu na wysoką efektywność w redukcji dolegliwości bólowych i poprawie funkcjonowania pacjentów na łamach czasopisma „The Lancet” została określona jako „operacja stulecia”. Zgodnie z danymi liczba wykonywanych procedur w ujęciu globalnym wzrasta z roku na rok. Niestety, u części chorych procesy mechaniczne i patofizjologiczne prowadzą z czasem do zużycia się elementów protez i konieczności ich wymiany na nowe. Alternatywą dla klasycznych protez są implanty „custom-made”. Znajdują one zastosowanie w przypadku obecności znacznych ubytków kostnych. Poza skomplikowanymi rewizjami protezy „szyte na miarę” znajdują także zastosowanie u chorych po wcześniejszych urazach, dysplazjach rozwojowych czy też ze zmianami onkologicznymi. Pierwszym etapem produkcji tego typu protez jest wykonanie badań obrazowych – najczęściej tomografii komputerowej. Na podstawie obrazów projektowany jest implant docelowy oraz plastikowa forma dla chirurga, która pomaga w przygotowaniu się do operacji i przećwiczeniu jej jeszcze przed salą operacyjną. Poza implantem i modelem firma zajmująca się produkcją dostarcza szczegółowych instrukcji co do właściwości samego implantu oraz optymalnych metod jego osadzania. Implanty „custom-made” są często jedyną alternatywą dla pacjentów ze znacznymi ubytkami kostnymi, w których przypadku nie ma możliwości zastosowania konwencjonalnych metod operacyjnych.
Wstęp: Badania neurofizjologii klinicznej stały się podstawą do opracowania założeń współczesnych, uznanych metod kinezyterapii, stosowanych w leczeniu chorych po udarach niedokrwiennych. W wielu opracowaniach podjęto ocenę skuteczności elektroterapii funkcjonalnej mięśni niedowładnych w terapii tych chorych, ale w programowaniu parametrów aplikowanych bodźców elektrycznych nie uwzględniano oceny stanu funkcjonalnego układów mięśniowego i nerwowego przed podjęciem leczenia. W tym artykule opisano metodologię i wstępne wyniki diagnostyki i leczenia z wykorzystaniem funkcjonalnej stymulacji nerwowo-mięśniowej (NMFES), opartej na przesłankach neurofizjologicznych otrzymanych z rejestracji elektromiograficznych mięśni działających antagonistycznie na stawie nadgarstka i skokowym w obserwacji długoterminowej. Spersonalizowane podejście do zagadnienia elektrostymulacji funkcjonalnej chorych po udarach niedokrwiennych skutkuje trwałą poprawą wzorca czynności naprzemiennej mięśni stawu skokowego i nadgarstka, regulowanych mechanizmami ośrodkowymi na poziomie rdzenia kręgowego na zasadzie sprzężenia zwrotnego, poprawą sprawności jednostek ruchowych badanych mięśni w warunkach maksymalnego skurczu oraz obniżeniem objawu spastyczności. Lepsze wyniki leczenia NMFES razem z zabiegami kinezyterapii w leczeniu chorych po udarach niedokrwiennych w porównaniu do stosowania samych zabiegów kinezyterapii przekonują o zasadności leczenia skojarzonego.
Wstęp: Ból ostry nie jest chorobą samą w sobie, ale raczej objawem spowodowanym przez wiele różnorodnych przyczyn.
Choroba zwyrodnieniowa stawów (osteoarthritis – OA) dotyka niemal 302 mln ludzi na świecie. Głównym jej objawem są dolegliwości bólowe, które znacznie ograniczają codzienną aktywność i funkcjonowanie pacjentów. Jedną z dostępnych metod leczenia OA jest stosowanie leków z grupy symptomatic slow acting drugs in ostheoarthritis (SYSADOA), do których zalicza się siarczan chondroityny (chondroitin sulphate – CS). Stosowanie substancji z grupy SYSADOA wykazuje wysoki profil bezpieczeństwa w porównaniu do standardowo stosowanych leków. Główną ideą stosowania SYSADOA jest łagodzenie bólu, poprawa funkcjonalności oraz zmniejszenie konieczności podaży leków z innych grup. Większość dostępnych danych naukowych potwierdza skuteczność stosowania CS w łagodzeniu dolegliwości bólowych i poprawie funkcjonalności u chorych z łagodną i umiarkowaną OA. Stosowanie siarczanu zostało uwzględnione w wytycznych wielu towarzystw naukowych, takich jak Osteoarthritis Research Society International (OARSI) czy European League Against Rheumatism (EULAR). Wykazano, że proces produkcyjny, skład cząsteczki, stopień oczyszczenia oraz pochodzenie CS mogą wpływać na bioprzyswajalność i skuteczność działania związku. Podkreśla się przeciwzapalne oraz chondroprotekcyjne działanie CS.
Leczenie złamań otwartych nasady dalszej piszczeli typu „pilon” jest trudnym wieloetapowym procesem, stawiającym wysokie wymagania przed zespołem leczącym. Istnieją algorytmy postępowania w złamaniach otwartych, których stosowanie niewątpliwie pomaga w podejmowaniu ważnych decyzji terapeutycznych. Wielokrotnie jednak pojawiające się trudności lub powikłania zmuszają do modyfikacji planów leczenia i szukania niestandardowych rozwiązań. W opisanym przypadku klinicznym zastosowano w leczeniu złamania otwartego pierwotne zaopatrzenie stabilizatorem zewnętrznym, następnie kilkukrotne oczyszczanie miejsca złamania i ostateczne zespolenie śródszpikowe. W dyskusji przedstawiono argumenty za i przeciw podjętym rozwiązaniom, tj. odnośnie do zarówno osteosyntezy śródszpikowej, jak i leczenia późniejszych zaburzeń zrostu kości, np. dynamizacji zespolenia, podawania osocza bogatopłytkowego (platelet rich plasma – PRP) i zastosowania aparatu Exogen. Zapoznanie się z artykułem może stanowić inspirację w rozwiązywaniu podobnych problemów klinicznych.
Wstęp: Leczenie ran przewlekłych i profilaktyka wystąpienia infekcji ran wciąż stanowią wyzwanie zarówno dla lekarza, jak i pacjenta. Jest to problem z jednej strony mogący w znacznym stopniu obniżać jakość życia chorych,
z drugiej zaś stanowić znaczne obciążenie socjoekonomiczne dla systemu opieki zdrowotnej. Współczesna medycyna oferuje szeroki wachlarz możliwości odpowiedniej pielęgnacji ran i metod leczenia w postaci środków anty-
septycznych. Zgodnie z definicją są to środki o potencjale zabijania, hamowania proliferacji i zmniejszania ilości mikroorganizmów. Istotną wspólną cechą wszystkich preparatów antyseptycznych jest szerokie spektrum działania i minimalna toksyczność. Do najczęściej stosowanych należą oktenidyna, poliheksanid oraz związki jodowe. W świetle Konsensusu do spraw antyseptyki z 2018 r. pojawiły się nowe doniesienia i zalecenia co do stosowania odpowiednich środków. Konsensus podsumowuje także i wyjaśnia kontrowersje dotyczące stosowania poliheksanidu, wskazując go jako antyseptyczny środek pierwszego wyboru w wielu sytuacjach klinicznych. Wybór odpowiedniego środka antyseptycznego zależy od wielu czynników klinicznych. Zgodnie z Konsensusem oktenidyna jest środkiem z wyboru w pielęgnacji ran ostrych i pourazowych, w szczególności skontaminowanych szczepami gronkowców metycylinoopornych. Poliheksanid jest rekomendowany w profilaktyce wystąpienia infekcji miejsca operowanego oraz w pielęgnacji ran oparzeniowych, z kolei związki jodowe są zalecane w przypadku leczenia ran głębokich. Należy podkreślić, że podstawą skutecznego leczenia ran jest ich odpowiednie oczyszczenie.
Abstract: The treatment of chronic wounds and the prevention of wound infection are still a challenge for both the doctor and the patient. This is a problem, on the one hand, that can significantly reduce the quality of life of patients, and on the other – a significant socioeconomic burden on the health care system. Modern medicine offers a wide range of possibilities for proper wound care and treatment methods in the form of antiseptics. According to the definition, these are measures with the potential to kill, inhibit proliferation and reduce the amount of microorganisms. An important common feature of all antiseptics is the wide spectrum of action and minimal toxicity. The most frequently used are octenidine, polyhexanide and iodine compounds. In light of the Consensus on Antiseptics from 2018, new reports and recommendations appeared regarding the application of appropriate measures. The consensus also summarizes and explains the controversy regarding the use of polyhexanide, demonstrating it as an antiseptic of the first choice in many clinical situations. The choice of a suitable antiseptic depends on many clinical factors. According to Consensus, octenidine is the agent of choice for the care of acute and post-traumatic wounds, in particular those vetted with strains of methicillin-resistant staphylococci. Polyhexanide is recommended in the prophylaxis of surgical site infection and in the care of burn wounds, while iodine compounds are recommended for the treatment of deep wounds. It should be emphasized that the basis for effective wound healing is their proper cleansing.
Blizny mogą stanowić dla pacjenta źródło problemów natury socjalnej, fizykalnej oraz psychologicznej. Nierzadko stanowią dyskomfort dla chorego, powodując dolegliwości bólowe, świąd oraz miejscowe stany zapalne. Większość pacjentów byłaby zadowolona z jakiejkolwiek poprawy w wyglądzie swojej blizny. Największy problem stanowią blizny hipertroficzne oraz keloidy. Za ich powstanie odpowiadają nieprawidłowości w procesach syntezy i degradacji kolagenu. Wyróżniono wiele czynników odpowiedzialnych za proces gojenia się rany i powstawania blizn. Wśród najistotniejszych należy wyróżnić technikę operacyjną, prawidłowe dbanie o ranę w okresie bezpośrednim po urazie czy operacji oraz czynniki bezpośrednio związane z pacjentem, tj. wiek czy przynależność etniczna. Obecnie dostępny jest szeroki arsenał metod leczenia blizn – od nieinwazyjnych do chirurgicznego usunięcia. Zgodnie z danymi naukowymi największe znaczenie mają: kompresjoterapia, stosowanie preparatów na bazie silikonów oraz iniekcje kortykosteroidów. Dostępne obecnie metody leczenia zachowawczego i inwazyjnego często pomagają w skutecznym leczeniu nieprawidłowych blizn oraz w poprawie komfortu i jakości życia pacjentów.
Wstęp: Chrząstka stawowa jest wykładnią biologicznej i biomechanicznej wartości stawu. Stanowi zatem o przydatności stawu do spełniania fizjologicznych zadań jako jednostki motorycznej narządu ruchu. Odmienną od innych tkanek cechą tkanki chrzęstnej stanowi fakt, że uszkodzona nie wytwarza blizny chrzęstnej. Ubytki pourazowe wypełnione zostają jedynie przez tkankę chrzęstnopodobną. Liczne badania doświadczalne w zakresie nauk podstawowych wykazały istotę wielu procesów reparacyjnych obrażeń tkanki chrzęstnej na poziomie humoralnym, komórkowym i tkankowym. Wykazano wątpliwości co do braku wiarygodnej odbudowy tkanki chrzęstnej. Analiza dotychczasowych badań poddaje niestety w wątpliwość wiarygodność samoistnej regeneracji uszkodzonej chrząstki stawowej, co powoduje konieczność skupienia się na możliwościach ochrony tejże tkanki przed jej dalszą degradacją.
Cel: Celem opracowania jest analiza praktycznych biologicznych możliwości klinicznych zapobiegania uszkodzeniom chrząstki stawowej z możliwością przedłużenia wydolności stawu. Biorąc pod uwagę warunki prawidłowej czynności stawu, jak i kiedy wdrażać profilaktykę artrozy? Ten złożony proces znajduje wyraz zarówno w profilaktyce ortopedycznej, jak i internistycznej. Proces ten dotyczy patologii układowych, mechanicznych, biomechanicznych, humoralnych, komórkowych i tkankowych, które zostały omówione w pracy.
Podsumowanie: Warunkiem zastosowania zapobiegania uszkodzeniom chrząstki stawowej jest widoczna szpara stawowa w obrazie rentgenograficznym (RTG) z obciążeniem stawów, a nie domniemany stopień uszkodzenia chrząstki, który jest wiadomy. Nowe techniki i materiały stosowane w ochronie chrząstki stawowej są wynikiem poszukiwania optymalnej metody biologicznej stymulacji procesów blokujących degradację chrząstki stawowej. Techniki zapobiegania niszczenia chrząstki stawowej można podzielić na biomechaniczne, mechaniczne i biologiczne.
Ból pooperacyjny w ortopedii stanowi istotne wyzwanie dla polskich szpitali. Z badania ankietowego, jakie zostało przeprowadzone w roku 2015 w polskich szpitalach, wynika jednoznacznie, że jakość i skuteczność leczenia bólu jest nadal odległa od postępowania optymalnego [1, 2].