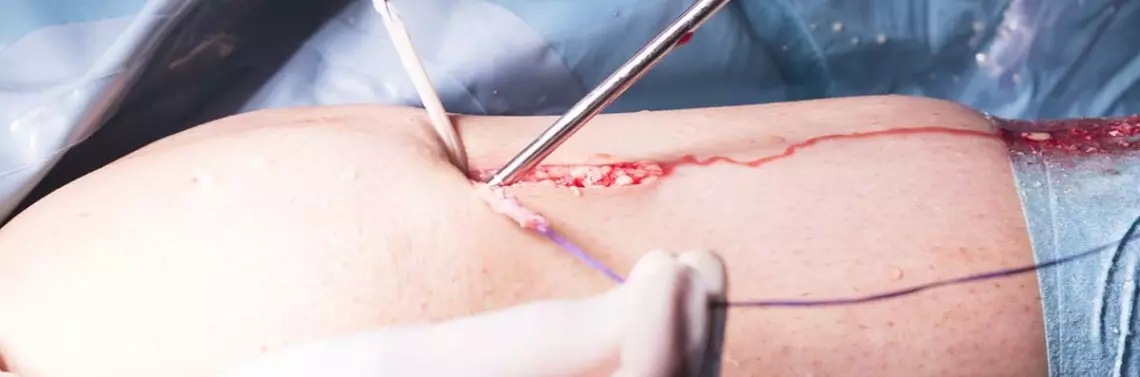
Gojenie się ran stanowi problem istotny z punktu widzenia zarówno lekarza, jak i pacjenta. Zasadniczo każda interwencja chirurgiczna związana jest z pozostawieniem jatrogennych ran i z następującymi później procesami gojenia. Powikłania związane z gojeniem ran skutkują głównie obniżeniem jakości życia chorych, ale w niektórych przypadkach mogą także prowadzić do rozwoju powikłań ogólnoustrojowych zagrażających życiu chorego. Powikłania mogą być również postrzegane jako problem ekonomicznych obciążeń dla szpitala i systemu opieki zdrowotnej [1, 2].
Jednym z kluczowych elementów jest prawidłowa pielęgnacja rany w okresie pooperacyjnym zarówno podczas hospitalizacji, jak i po wypisie chorego do domu. Istotne jest wydanie dokładnych zaleceń postępowania z ranami, ponieważ w domu chory często jest zdany sam na siebie w aspekcie dbania o ranę i zmian opatrunków. Jako że drobnoustroje odpowiadają za znaczną część powikłań i opóźnień w gojeniu ran, rola antyseptyki jest bardzo istotna [3, 4]. Większość ran, zarówno przewlekłych, jak i ostrych urazowych, jest w pewnym stopniu zanieczyszczona mikrobiologicznie. W zależności od zaawansowania kontaminacji mogą pojawiać się powikłania takie jak opóźnione gojenie czy rozwój miejscowej lub ogólnoustrojowej infekcji, w skrajnych przypadkach powikłanej sepsą. Należy zwrócić uwagę, że na procesy gojenia mają wpływ czynniki bezpośrednio związane z pacjentem, a także od niego niezależne. Do trudno gojących się ran/powikłanych ran zaliczają się te, które nie goją się w wyniku rychłozrostu lub poprzez ziarninowanie. Proces gojenia jest opóźniony lub występują czynniki uniemożliwiające gojenie się rany. Wśród najczęstszych powikłań wymienia się: infekcje, rozejście się rany oraz powstanie nieprawidłowych blizn. Dokładny opis czynników wpływających na gojenie się ran, zasad prawidłowej aseptyki i pielęgnacji oraz postępowania w przypadku wystąpienia powikłań zostanie przedstawiony w kolejnych częściach artykułu.
Jednym z najczęstszych powikłań występujących podczas gojenia ran są blizny. Blizny mogą być klasyfikowane jako choroba tkanki łącznej wynikająca z procesów zarówno zapalnych, jak i niezapalnych [5].
Do najczęściej występujących niekorzystnych następstw formowania się tkanki bliznowatej zalicza się blizny atroficzne, hipertroficzne oraz keloidy [6]. Szacuje się, że każdego roku u około 100 milionów ludzi powstają blizny będące następstwem operacji planowych oraz pourazowych [7]. U około 15% z nich powstaną powikłania w gojeniu rany, prowadzące do powstania blizn hipertroficznych lub niezadowalających estetycznie. Blizna może być źródłem problemów natury fizykalnej, psychologicznej, socjologicznej oraz estetycznej [7].
REKLAMA
Gojenie się rany i czynniki wpływające na gojenie się ran
W zależności od źródeł wyróżnia się od 3 do 6 etapów gojenia się ran:
- FAZA ZAPALNA – powstaje na skutek uszkodzenia naczyń krwionośnych, aktywacji kaskady układu krzepnięcia oraz napływu komórek uczestniczących w procesach gojenia, takich jak leukocyty, cytokiny i chemokiny [8].
- FAZA PROLIFERACJI – rozpoczyna się po około 4–5 dniach od uszkodzenia tkanek. Istotną grupą komórek, odpowiedzialną za przejście z fazy zapalnej do proliferacyjnej, są makrofagi [9]. Kluczową rolę odgrywają jednak fibroblasty, które zastępują fibrynę włóknami kolagenowymi.
- FAZA NASKÓRKOWANIA – zgodnie z szacunkami odpowiada u człowieka za zamknięcie ok. 80% rany [9].
- FAZA REMODELINGU – obserwowana jest po okresie około 3 tygodni od urazu tkanek. Główne elementy charakteryzujące tę fazę to: zamknięcie naczyń krwionośnych, zmniejszenie ilości fibroblastów oraz wzmacnianie struktury włókien kolagenowych.
- FAZA FORMOWANIA SIĘ BLIZNY – etap następujący po fazie remodelingu. Jest to kontynuacja procesów produkcji i degradacji kolagenu. Formowanie ostatecznej blizny może trwać nawet do roku od uszkodzenia tkanek.
Procesy produkcji i degradacji kolagenu i formowanie ostatecznej rany trwają do 6 miesięcy od urazu. Kolagen I stanowi główny komponent macierzy zewnątrzkomórkowej w warunkach fizjologicznych. W gojących się ranach dominuje kolagen III. Należy podkreślić, że w ostatecznie uformowanej bliźnie nie ma elastycznych włókien kolagenowych, co po części tłumaczy brak elastyczności blizn [8]. Zgodnie z danymi za powstawanie blizn hipertroficznych oraz keloidów odpowiada nadmierne gromadzenie się kolagenu. W bliźnie hipertroficznej stosunek włókien kolagenowych jest około 3 razy wyższy do ich ilości w zdrowej skórze, natomiast w keloidzie może być aż o 20 razy wyższy [10].
Co wpływa na proces gojenia się rany?
Czynniki związane z pacjentem
Zalicza się do nich głównie choroby przewlekłe, negatywnie wpływające na procesy gojenia, np. cukrzycę, niedożywienie czy niedokrwistość. Istotna jest także współpraca pacjenta i stosowanie się do zaleceń dotyczących pielęgnacji i leczenia rany. Do czynników związanych z pacjentem w aspekcie rokowania gojenia się rany zalicza się wiek, przynależność etniczną, lokalizację rany i mechanizm urazu [11]. W przypadku obecności chorób współistniejących u chorych z trudno gojącą się raną istotnym elementem terapii jest odpowiednia kontrola choroby podstawowej.
Czynniki związane z zabiegiem operacyjnym
Jest to między innymi lokalizacja rany, prawidłowa aseptyka okołooperacyjna czy odpowiednia profilaktyka antybiotykowa. Do ważnych czynników okołooperacyjnych wpływających na proces gojenia zalicza się także: rodzaj cięcia, utrzymanie prawidłowej hemostazy oraz stosowanie dostępów operacyjnych redukujących napięcie tkanek [12].
Najczęstsze powikłania i metody ich leczenia
Blizny
Charakterystyka blizn
Jednym z niekorzystnych wariantów gojenia się ran jest powstawanie blizn hipertroficznych lub keloidów. Cechą charakterystyczną blizn hipertroficznych jest nadmierny rozrost ponad poziom tkanki skórnej. Proces proliferacji nie przekracza jednak granic rany. Za powstawanie takich blizn odpowiadają nieprawidłowości w fazie remodelowania blizny (faza III). Fizjologicznie po fazie zakończenia gojenia zatrzymywane są procesy syntezy i degradacji kolagenu. Czynniki zarówno genetyczne, jak i środowiskowe mogą zaburzyć ten etap i w konsekwencji proces syntezy kolagenu nie ustępuje po wygojeniu rany. Należy zaznaczyć, że poza niedogodnościami natury estetycznej część blizn hipertroficznych może powodować świąd i nasilone dolegliwości bólowe [8].
Keloid to z kolei rozległa blizna, rozciągająca się szeroko poza granice pierwotnej rany. Charakterystyczną cechą keloidów jest brak spontanicznej regresji oraz potencjał do ponownego formowania się po chirurgicznym usunięciu. W keloidach układ włókien kolagenowych jest przypadkowy [13]. Keloidy mają tendencję do formowania się w miejscach, gdzie na skórę i tkankę łączną działają większe siły napięcia – takich jak okolica przedniej ściany klatki piersiowej, łopatkowa czy ramiona [14].
Blizny hipertroficzne i keloidy formują się najczęściej w następstwie urazów mechanicznych, biologicznych i chemicznych, a także po zmianach infekcyjnych [5]. Klasyfikacje uwzględniają również blizny atroficzne. Występują one najczęściej jako następstwo ostrego procesu zapalnego, w wyniku którego dochodzi do zniszczenia kolagenu i zaniku skórnego [5]. Blizny atroficzne mają zazwyczaj zapadniętą strukturę i leżą poniżej poziomu otaczającej je skóry. Znaczna część blizn atroficznych stanowi następstwo zmian trądzikowych lub poospowych 15]. Warto zaznaczyć, że do blizn atroficznych zaliczane są rozstępy.
Blizny – metody leczenia
Uznane nieinwazyjne metody leczenia blizn z dużą ilością danych naukowych potwierdzających skuteczność to terapia uciskowa (kompresoterapia) oraz preparaty na bazie silikonu (żele, kremy, opatrunki). Ponadto stosuje się także terapię manualną – masaże, kremy i żele na bazie różnych substancji oraz psychoterapię [7]. Kompresoterapia oraz stosowanie preparatów silikonowych wpływają na znaczne zmniejszenie grubości i zaczerwienienia oraz elastyczność blizn hipertroficznych. Wykazano także pozytywne efekty terapii manualnej – masażu – na zmniejszenie dolegliwości bólowych, świądu oraz elastyczności tkanki, jednak stopień istotności dowodów naukowych jest w tym przypadku niższy [16].
Kompresoterapia to metoda leczenia uciskiem – zewnętrzna siła działa na tkanki. Stosowana jest najczęściej w chorobach naczyniowych, ale także w zapobieganiu rozrostowi blizn. Mechanizm działania kompresoterapii polega między innymi na zmniejszeniu przepływu krwi w obrębie tkanki bliznowej. Przyczynia się to do rozpadu kolagenu indukowanego przez kolagenazę oraz degradacji kolagenu i fibroblastów wynikających z warunków hipoksji.
Preparaty silikonowe chronią skórę przed działaniem czynników zewnętrznych. Ponadto w dwóch mechanizmach zabezpieczają przed utratą wilgoci – poprzez zwiększanie ilości wody w warstwie rogowej oraz zmniejszenie utraty wody w procesach parowania [13].
Dostępne formy preparatów silikonowych to żele, kremy i opatrunki. Wykazano skuteczność stosowania preparatów silikonowych w zapobieganiu nadmiernemu rozrostowi blizn hipertroficznych [8, 17].
Terapia manualna polega na stosowaniu chwytów terapeutycznych mających spowodować trakcję i ślizg oraz zwiększyć ruchomość względem otaczających tkanek. Zgodnie z danymi terapia manualna może poprawić właściwości wiskoelastyczne blizny [18].
Wśród uznanych i skutecznych metod inwazyjnych leczenia blizn wymienia się iniekcję kortykosteroidów oraz chirurgiczną korekcję blizny. Ponadto stosowane są: laseroterapia, kriochirurgia, radioterapia, leki antyhistaminowe oraz różne iniekcje [7].
Działanie kortykosteroidów polega na zahamowaniu ekspresji genów odpowiedzialnych za syntezę kolagenu [8]. Jest to aktualnie jedyna metoda leczenia z zastosowaniem iniekcji, której zasadność jest potwierdzania przez źródła Evidence Based Medicine (EBM) [19].
W przypadku blizn hipertroficznych operację korekcji blizny można rozważyć po okresie roku i rozwinięciu „stałej” blizny hipertroficznej. W większości przypadków technika operacyjna polega na wycięciu tkanki bliznowatej oraz wtórnym zszyciu brzegów rany techniką zmniejszającą napięcie brzegów [7].
Powikłania infekcyjne
Klasyfikacja statusu mikrobiologicznego ran
W klasyfikacji statusu drobnoustrojowego rany wyróżnia się 5 stopni [20]. Kontaminacją nazywamy stan, w którym w obrębie rany obecne są drobnoustroje, jednak nie jest obecna ich proliferacja. Kolejnym stopniem jest kolonizacja rany. W tej sytuacji drobnoustroje w ranie proliferują, jednak istotna klinicznie odpowiedź odpornościowa organizmu nie jest obecna. W kolonizacji objawowej (krytycznej) także obecna jest proliferacja mikroorganizmów. W przeciwieństwie do kolonizacji może wystąpić opóźnione gojenie rany w wyniku produkcji i gromadzenia się toksyn. Do kolonizacji krytycznej klasyfikuje się także kolonizację przez szczepy oporne na antybiotyki. Podobnie jak w kolonizacji, nieobserwowane są klasyczne objawy i wykładniki infekcji. Kolejnym stopniem jest miejscowe zakażenie. W odróżnieniu od wcześniejszych etapów, obecne w tym stadium są wykładniki infekcji i reakcji odpornościowej organizmu, takie jak zwiększenie ucieplenia, zaczerwienienie, tkliwość, ból, ograniczenie funkcjonalności. Infekcja ogólnoustrojowa, poza wcześniej wspomnianymi objawami, charakteryzuje się podwyższeniem wykładników stanu zapalnego: CRP, prokalcytoniny i/lub obecnością gorączki.
W aspekcie antybiotykoterapii nie zaleca się miejscowego stosowania antybiotyków na rany skolonizowane drobnoustrojami lub zainfekowane powierzchownie. Sprzyja to wytwarzaniu szczepów opornych na antybiotyki. W przypadku rozwoju infekcji ogólnoustrojowej lub ryzyka sepsy zaleca się antybiotykoterapię ogólnoustrojową [20].
Podział i charakterystyka środków antyseptycznych
Środki antyseptyczne mogą być klasyfikowane jako leki lub wyroby medyczne. Ponadto podczas wybierania odpowiedniego środka istotna jest ocena jego skuteczności w określonych warunkach oraz profil bezpieczeństwa. Podsumowując, idealny środek antyseptyczny powinien charakteryzować się szerokim spektrum działania przeciwdrobnoustrojowego, niską cytotoksycznością i aktywnością względem biofilmu produkowanego przez bakterie. Ponadto powinien być neutralny względem procesów gojenia i nie mieć potencjału rozwoju odporności drobnoustrojów [21]. Tolerancja względem zastosowanego środka antyseptycznego powinna być porównywalna do tolerancji dla roztworu Ringera, soli fizjologicznej i hydrożelu. Ponadto środek antyseptyczny powinien wykazywać działanie wspomagające gojenie się ran [20].
Wśród zalet miejscowego stosowania środków antyseptycznych wymienia się dużą skuteczność miejscową, spowodowaną wysokim stężeniem środka w miejscu infekcji, niewielki stopień działania ogólnoustrojowego oraz małe ryzyko rozwijania się oporności drobnoustrojów na stosowane środki [2]. Zgodnie z definicją środki takie mają potencjał do zabijania, hamowania proliferacji
i zmniejszania ilości mikroorganizmów in situ [22]. Powinny charakteryzować się działaniem bakteriobójczym, a nie bakteriostatycznym. Założenie to spełniają związki jodu, poliheksanid, oktenidyna, podchloryny i kwas octowy. W przeciwieństwie do antybiotyków, które w większości przypadków mają określone spektrum działania, środki antyseptyczne wykazują szerokie działanie wobec bakterii, wirusów, grzybów, a zgodnie z niektórymi źródłami – także prionów [22].
Rozejście się rany pooperacyjnej
Kolejnym niekorzystnym powikłaniem jest rozejście się rany pooperacyjnej. W zależności od zakresu rozejścia się rany oraz tkanek, których dotyczy, postępowanie lecznicze może być różne. Jeśli rozejście dotyczy powierzchownych warstw, takich jak skóra czy tkanka podskórna, zazwyczaj efektywnym postępowaniem jest chirurgiczne opracowanie rany – tj. oczyszczenie z tkanek martwiczych i ponowne zbliżenie do siebie brzegów rany szwami/staplerami. W takiej sytuacji powikłanie nie jest groźne i zasadniczo, przy odpowiedniej pielęgnacji, ponownie zszyta rana rokuje dobrze. Rozejście się ran może być niebezpieczne, jeśli dotyczy tkanek położonych głęboko, np. zespoleń pętli jelitowych czy naczyń krwionośnych. Jeśli wystąpi, konieczne może być wykonanie operacji rewizyjnej na bloku operacyjnym i ponowne zespolenie.
Podsumowanie
Nieprawidłowo gojące się rany stanowią nie tylko problem estetyczny – w niektórych przypadkach mogą stanowić zagrożenie dla życia pacjenta. Obecnie dostępnych jest wiele środków ułatwiających zarówno profilaktykę, jak i leczenie powikłań. Istotne jest kompleksowe podejście do ran pooperacyjnych, zaczynając od wykonania odpowiedniego cięcia, poprzez wyrównanie zaburzeń ogólnoustrojowych mogących wikłać gojenie się ran, po prawidłową ich pielęgnację, oczyszczanie, a w razie konieczności rewizję czy antybiotykoterapię.
Piśmiennictwo
- Kerr A., Guest J.F., Vowden P., Wound Care Alliance Trustees, White R., Bowen G. i in., NHS generic project: response from the wound care community, „Br J Nurs” 2015, 24(22), s. 1150–1155.
- Punjataewakupt A., Napavichayanun S., Aramwit P., The downside of antimicrobial agents for wound healing, „Eur J Clin Microbiol Infect Dis” 2019, 38(1), s. 39–54.
- Vermeulen H., Westerbos S.J., Ubbink D.T., Benefit and harm of iodine in wound care: a systematic review, „J Hosp Infect” 2010, 76(3), s. 191–199.
- Gottrup F., Apelqvist J., Bjarnsholt T., Cooper R., Moore Z., Peters E.J. i in., EWMA document: Antimicrobials and non-healing wounds. Evidence, controversies and suggestions, „J Wound Care” 2013, 22(5 Suppl), s. S1–89.
- Gokalp H., Evaluation of nonablative fractional laser treatment in scar reduction, „Lasers Med Sci” 2017, 32(7), s. 1629–1635.
- Lupton J.R., Alster T.S., Laser scar revision, „Dermatol Clin” 2002, 20(1), s. 55–65.
- Monstrey S., Middelkoop E., Vranckx J.J., Bassetto F., Ziegler U.E., Meaume S. i in., Updated scar management practical guidelines: non-invasive and invasive measures, „J Plast Reconstr Aesthet Surg” 2014, 67(8), s. 1017–1025.
- Son D., Harijan A., Overview of surgical scar prevention and management, „J Korean Med Sci” 2014, s. 29(6), s. 751–757.
- Sorg H., Tilkorn D.J., Hager S., Hauser J., Mirastschijski U., Skin Wound Healing: An Update on the Current Knowledge and Concepts, „Eur Surg Res” 2017, 58(1–2), s. 81–94.
- Tejiram S., Zhang J., Travis T.E., Carney B.C., Alkhalil A., Moffatt L.T. i in., Compression therapy affects collagen type balance in hypertrophic scar „J Surg Res” 2016, 201(2), s. 299–305.
- Ibrahim A., Chalhoub R.S., 5-fu for problematic scarring: a review of the literature, „Ann Burns Fire Disasters” 2018, 31(2), s. 133–137.
- Larson B.J., Longaker M.T., Lorenz H.P., Scarless fetal wound healing: a basic science review, „Plast Reconstr Surg” 2010, 126(4), s. 1172–1180.
- Jamrógiewicz M., Żebrowska M., Łukasiak J., Sznitowska M., Silikonowe preparaty do leczenia powierzchniowego blizn „Farm Pol” 2010, 66(6), s. 437–442.
- Ogawa R., Ono S., Akaishi S., Dohi T., Iimura T., Nakao J., Reconstruction after Anterior Chest Wall Keloid Resection Using Internal Mammary Artery Perforator Propeller Flaps, „Plast Reconstr Surg Glob Open” 2016, 4(9), e1049.
- Fife D., Evaluation of Acne Scars: How to Assess Them and What to Tell the Patient, „Dermatol Clin” 2016, 34(2),s. 207–213.
- Anthonissen M., Daly D., Janssens T., Van den Kerckhove E., The effects of conservative treatments on burn scars: A systematic review, „Burns” 2016, 42(3), s. 508–518.
- Fulton J.E. Jr., Silicone gel sheeting for the prevention and management of evolving hypertrophic and keloid scars, „Dermatol Surg” 1995, 21(11), s. 947–951.
- Alvira-Lechuz J., Espiau M.R., Alvira-Lechuz E., Treatment of the scar after arthroscopic surgery on a knee, „J Bodyw Mov Ther” 2017, 21(2), s. 328–333.
- Mustoe T.A., Cooter R.D., Gold M.H., Hobbs F.D., Ramelet A.A., Shakespeare P.G. i in., International clinical recommendations on scar management, „Plast Reconstr Surg” 2002, 110(2), s. 560–571.
- Kramer A., Dissemond J., Kim S., Willy C., Mayer D., Papke R. i in., Consensus on Wound Antisepsis: Update 2018, „Skin Pharmacol Physiol” 2018, 31(1), s. 28–58.
- Biegaj M., Oktenidyna w leczeniu ran. Octenidine in wound healing. „Farmacja współczesna” 2017, 10, s. 107–110.
- Atiyeh B.S., Dibo S.A., Hayek S.N., Wound cleansing, topical antiseptics and wound healing, „Int Wound J” 2009, 6(6), s. 420–430.